2022/08/04/木
医療・ヘルスケア事業の現場から
コンサルタント 宮原真紀
目次
6月に厚生労働省から令和3年の人口動態統計の結果が公表されました。出生数は81.1万人で過去最小、死亡数は143万人で戦後最多、総人口の増減数は過去最大の62.8万人の減少となり、人口減少の進行を感じさせる結果でした。
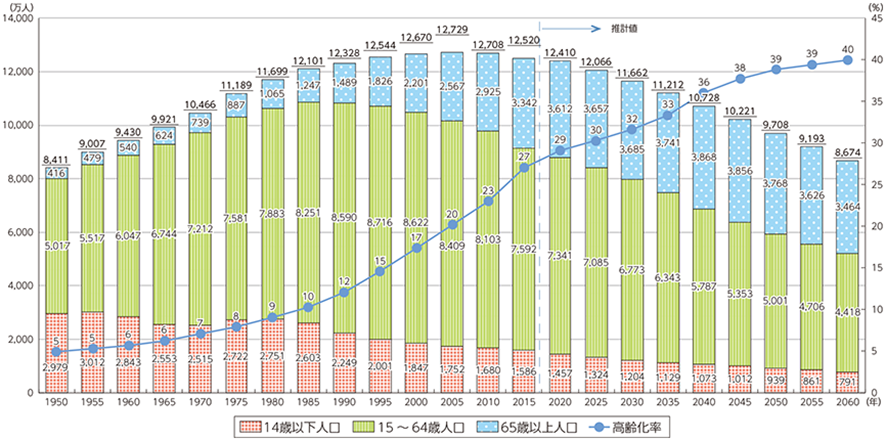
出生数は今から49年前の1973年以降減少傾向が長く続いており、年少人口(0~14歳)減少の問題だけでなく、生産年齢人口(15~64歳)の減少による労働力不足の問題も顕在化してきています。生産年齢人口は1995年以降減少し続けており、2035年には6,343万人(2005年の25%減)、2060年には4,418万人(同49%減)にまで大きく減少すると見込まれています。医療現場においても、人的資源のさらなる不足を想定し、業務効率化や生産性向上を早急に進めなければなりません。
医療サービスは全ての人が受けられるものであり、医療機関の生産性向上は国民全体・社会全体で考えられるべき課題です。医療機関における業務改善の他、地域では医療提供体制における機能分化・連携の促進が推進され、国・国民全体としてはDXによる抜本的な医療提供のあり方の変革、医療のかかり方に関連する改革が進められています。
医療機関における生産性向上の手段には、タスクシフティング、タスクシェアリング、ICTの活用による効率化、勤務環境改善等があります。今回はその中の“タスクシフティング”について事例を挙げてご紹介します。
タスクシフティングの多くは医師に集中していた業務を他の医療関係職や事務職員へ移管する事で医師の業務分担を図る取り組みです。これにより、医師への確認業務や指示等を待つプロセスを削減しタイムリーな意思決定や医療サービスの提供が可能となります。またそれだけでなく、業務移管を検討することにより業務内容を洗い出し、不要なプロセスがないか、使用しているツールで改善できる点はないか、当該業務のそもそもの目的は何か、見直しをするきっかけができ、慣習的な業務の廃止や効率化が期待できます。
2019年に働き方改革関連法が施行され、医師の長時間労働規制も2024年4月からスタートと目前に迫っています。各医療職種の資格法改正や医師の働き方改革に関するガイドラインの公表等、タスクシフトに向けた環境が整ってきたなかで、各医療機関ではいかにスタッフの合意や協力を得ながら実行に移していけるかが課題です。
タスクシフトをきっかけとした業務改善は、医師に限らず多くの職種にとって魅力的ではあるものの、日常業務をしながら取り組みを進めていくことは非常にエネルギーを要することです。とりわけ、ガイドライン等で具体的な職種やシフトする内容が例示されているものは検討を進めやすいものの、タスクシフトのデザイン例がない業務に関しては検討をどう進めたらよいか悩まれる場合があります。医療機関内に問題意識はあっても、様々な職種が絡む内容ほど課題解決の声があがりにくいのはよくあるケースです。
ある事例をご紹介します。ご支援させていただいている精神科病院では、長年にわたり医師を中心にベッドコントロールが実施されていました。戦前からの歴史ある病院で長年勤務されている職員が多く、従来の慣習を変えるには意識改革が必要でした。
医師がベッドコントロールを行うためには入院受入時に、担当医師を決定し、ベッド移動の相談・交渉を診療中の医師に連絡しなければなりません。それにより以下のデメリットがありました。
上記のような状況により病床稼働率は芳しくなく、入院調整の工数の多さ、患者や地域からの印象悪化、経営状況の悪化と悪循環に陥っている状況でした。スタッフの中に問題意識はありながらも医師を中心とした仕組みを他職種中心に変えるのは心理的に難しいところです。
そこで、経営改善施策を提案し進めていく中で、まずは意識を変革し、タスクシフトの機運を高めました。毎月の経営モニタリングをし、病床稼働率や入院をお断りした件数、その理由を可視化し共有していく過程で、徐々に危機感が高まり、各部署で従来のやり方を独自に見直す動きが出てきました。
さらに、他に支援させていただいている病院でのベッドコントロール体制や業務フローを紹介し、当院の文化や人員にあったフローにするため一緒に検討したり、医師らへ説明会を実施したりしました。入院調整の流れを図示化してみると、認識されていた以上に工程が多いことを実感されます。従来の仕組みでは患者さんやご家族を待たせ、スタッフの手間がかかっていることがわかり、「このままではいけないね」という意識に繋がっていきました。変革の意識が高まった結果、当院では、患者さんの入院経過を連続的に把握しなおかつご家族、主治医、関連する行政・福祉施設との連絡調整を担っている精神保健福祉士(PSW)が、入院調整の中心的役割になるのが適切だという結論に至りました。現在、医師を中心とした仕組みからPSWを中心とした仕組みに変革し、IT活用による効率化も合わせて見直しを進めています。
入院調整プロセスの工数が減ることにより、医師の業務削減だけでなく、複数人の医師に連絡調整していたPSWの業務や外来で連絡取次ぎを担当していた外来看護師の業務時間軽減、病棟看護師が入院対応の見通しを立てやすくなるなど、直接的あるいは間接的な波及効果が各部署で起こる見込みです。“医師の働き方改革”の文脈では、医師の業務削減に目的意識が行きがちですが、特定の業種に限らずにあくまで患者さんと働くスタッフにとってもっと良い形は何かを考え、変えた方が良いよねという空気を醸成していくことが重要だと感じます。
厚生労働省が公表している、医師の働き方を進めるタスクシフト/シェア推進に関する検討会の議論のまとめでは推進課題として「意識」「技術」「余力」の3つを挙げています。
「意識」の改革には上述した通り、時間をかけてあらゆる部署やスタッフの意見に耳を傾け說明を繰り返しながら、自発的に“このままではいけないな”と感じるスタッフが増え、変革の機運が高まることが重要だと考えます。弊社では、経営改善をしながら意識改革を進めるご支援はもちろん、「技術」については運営する医療機関でのノウハウや他での成功事例を提供し、「余力」については、それら生み出すための業務整理、業務改善の伴走をお手伝いしています。
医療機関の働き方改革、タスクシフトについてお悩みごとがありましたら、お気軽にお問い合わせください。