2024/06/10/月
医療・ヘルスケア事業の現場から
【執筆】コンサルタント 梅木/【監修】代表取締役社長 大石佳能子、マネージャー 今野美知輝
目次
これから人口減少が本格化し、2050年までの間に約750の地方自治体に消滅の危機があるとも言われています[1]が、人口減少が地域医療にどのような影響を与えるかはこれまであまり論じられてきませんでした。そういった背景から、弊社では人口減少が進んだ場合に地域医療体制が維持できなくなる可能性のある地方自治体がどの程度あるのかについて分析を試みました。
なお、地域医療体制というと広くは予防から介護・看取りといったところまで含まれますが、今回は特に命に関わるという観点から救急医療と生活習慣病管理に焦点を絞り分析を行いました。人口減少に抗うという観点では小児科や産婦人科などの子育てに関係する機能も重要ですので、そちらはまた別の機会にご紹介できればと思います。
人口減少は地域の医療体制の維持に大きな影響を与えますが、その影響の大きさは分かる形で評価されてきたとは言えないのが実情です。実際、将来的に人口が減った場合にどの程度、地域医療確保が難しくなりうるのかを把握されている方は少ないのではないでしょうか。
現状、医療資源が乏しく医療提供体制に難がある地域を指す政策上の言葉には、医療法・地域医療法などで定められた「へき地」や「過疎地」などがありますが、いずれも現時点の状態を中心に評価されており、将来の人口減の影響は十分に加味されていません(詳細は末尾参照)。
様々な医療機能のうち救急医療体制と生活習慣病(糖尿病、高血圧、心疾患、肥満など)の管理という重要な機能について調べてみました。救急医療体制の有無は、心筋梗塞や脳卒中などの命に関わる急性症状が発生した時に、迅速な治療を受けられるかどうかに直結します。二次以上の救急病院が近くにない場合、適切な治療が遅れ命を落とす危険が増大します。
しかし、実際には二次以上の救急病院が近くにない地域も多く存在します。そのような場所では、救急搬送が必要となる事態が発生しないようにするために、心筋梗塞や脳卒中の原因となることが多い生活習慣病を日ごろから適切にコントロールすることが重要となります。
こうした背景を踏まえ、全国で1,741ある地方自治体ごとに救急医療体制、生活習慣病の管理の機能が行政区域内にあるかどうかを2024年現在と2040年の2時点で分析しました。
救急と生活習慣病の管理に必要な要件を以下のように定義し、2024時点でこれらの機能が各地方自治体の行政区域内にあるかどうかを分析しました。
本記事における救急医療、生活習慣病の管理する機能がある医療機関の定義
重症者に対する救急医療の体制が行政区域内にない地方自治体は全国で707あることが分かりました。これは全国で1,741ある地方自治体の約4割に相当します。また循環器の専門医が行政区域内にいない自治体は730、腎臓病・糖尿病の専門医の場合は838あり、約半数近い地方自治体で生活習慣病の専門的な管理が難しい可能性があることが分かりました(図表1)。こうした地方自治体は、早急に近隣地域の状況も把握しつつ地域の医療提供体制について何らかの検討を進める必要がありそうです。
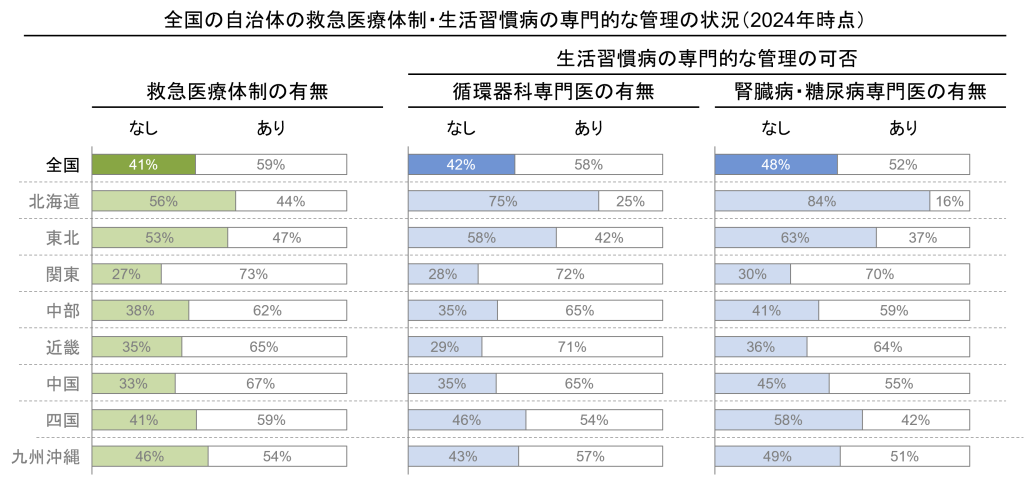
図表1
上記の分析結果をもとに、救急と生活習慣病の管理の機能を維持するのに必要な人口規模を分析したところ、以下のような結果となりました(図表2)。
医療機関の維持には近隣自治体の医療提供体制など様々な要素が関係しますが、本記事では単純化のため人口のみを要因として分析を行っている点には留意が必要です。
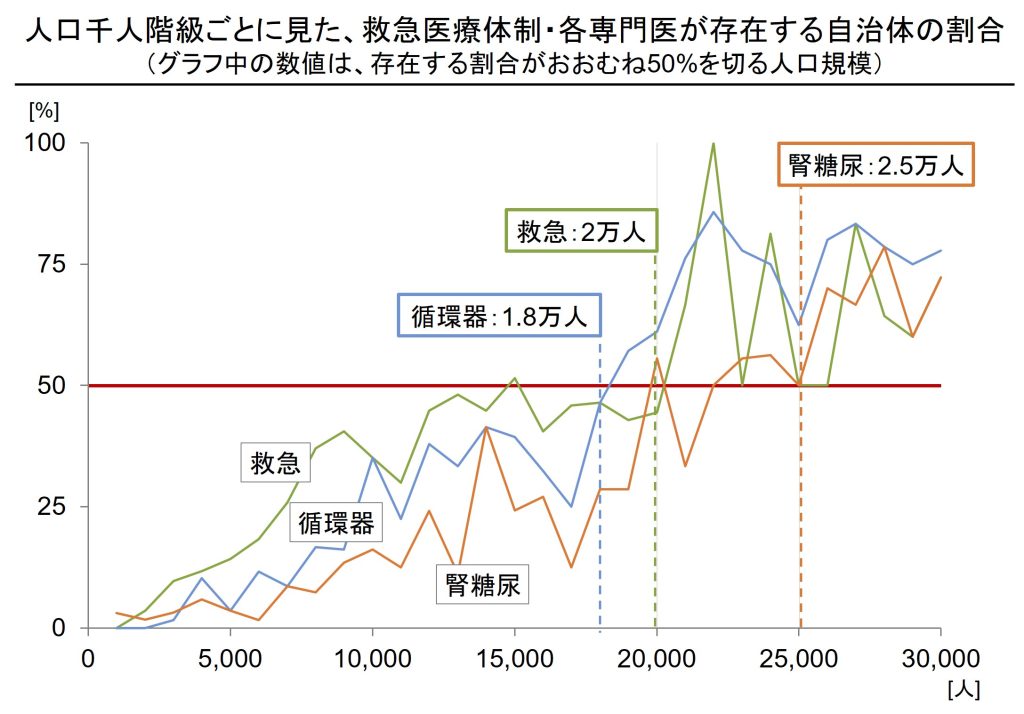
図表2
国立社会保障・人口問題研究所が公表している市区町村別の2040年の将来人口推計結果[4]を用いて上記で分析した人口規模を下回る地方自治体を抽出し、救急・生活習慣病の管理の機能を行政区域内で維持することが難しくなる可能性がある地方自治体数を分析しました。
2024年時点で機能を維持できている地方自治体のうち、新たに2040年までに維持が難しくなる可能性がある地方自治体は、救急の観点では295、生活習慣病管理の観点では、重複はありますが循環器で215、腎臓病・糖尿病で225あることが分かりました(図表3)。なかでも救急医療は維持できなく自治体の割合の増加幅が他の機能よりも大きくなっており、北海道は新たに約3割の自治体で維持が難しくなる可能性があります(図表4)
結果的に2024年時点で維持が難しい地方自治体数と合計すると2040年時点で、救急、生活習慣病の管理のいずれかの機能維持が難しくなる地方自治体数は、救急で1,002自治体、生活習慣病の専門的な管理のうち循環器で945 、腎臓病・糖尿病で1,063あることが分かりました。実に全国の約6割の地方自治体で救急、生活習慣病の管理のいずれかの機能の維持が難しくなっている可能性があります。
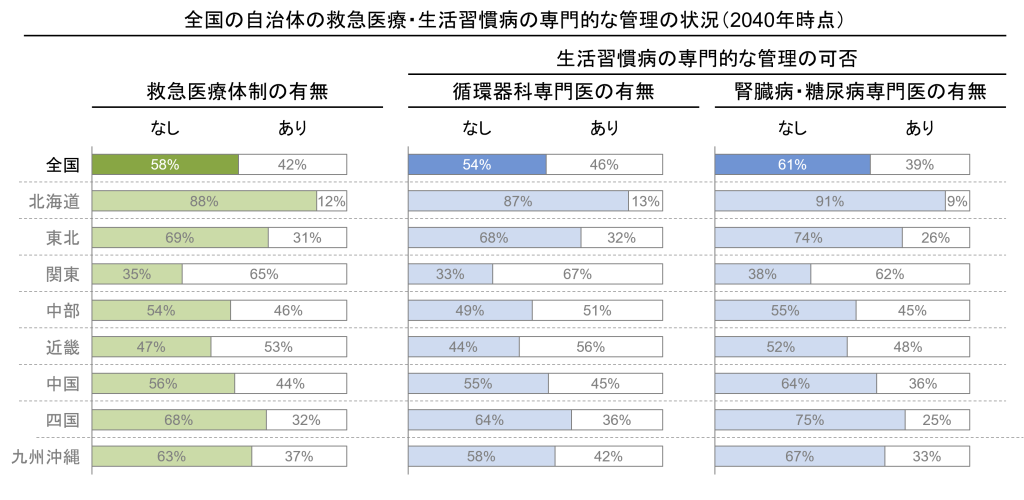
図表3
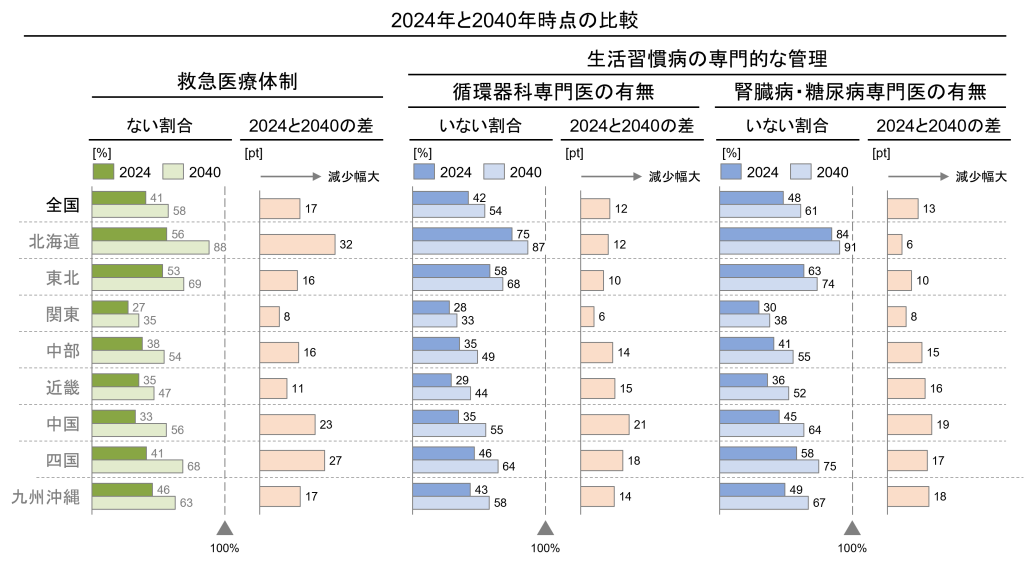
図表4
今回の分析により、救急医療と生活習慣病管理の機能を維持できない地方自治体が2040年時点で半数以上を占める可能性が示されました。この問題を放置すれば、必要な医療を地域で受けられない状況が広がり住民の健康状態が悪化しかねません。その結果として医療・介護費増による公費負担の増加や、病気などで働けない労働者の増加による税収減により財政収支悪化を招く可能性があります。また医療提供体制が整った地域に人口が流出し、人口減が加速する懸念もあります。
地域医療体制の構築は一朝一夕にはいかないものなので、各自治体が周辺地域の医療提供体制や住民特性などを十分に踏まえ、持続可能な地域医療の在り方を真剣に考え、具体的な行動を起こさなければ、気付いた時には手遅れ、となる可能性もあります。
今回は全自治体を対象とした分析の結果をご紹介しましたが、弊社では既にいくつかの地方自治体に対して地域医療の現状把握から、課題の特定、地域医療の在り方を描くといった支援を行っています。地方自治体ごとに課題は様々であり、特に健康意識などは地域性が強く出るところでもあるため、そういった特性も踏まえた上で、幅広い支援を実施することで全国の地域医療体制の維持の一助となれればと考えています。
医療法、地域医療法
●日本の医療提供体制の枠組み定める目的で制定された法律。なかでも地域医療法は地域ごとの医療整備体制の整備を目的とする
●「へき地」の直接的な定義は明記されておらず、医療アクセスが困難、医療機関が不足する地域や人口減少や高齢化が進む地域とされる
へき地保険医療対策事業、無医地区等調査
●医療機関が不足いている地域で適切な医療を受けられるようにする目的で厚生労働省が行っている事業、調査
●無医地区という表現で「へき地」の定義がされる
・無医地区:半径4km以内に医療機関が存在せず、容易に医療機関を利用できない地域
・準無医地区:無医地区に次いで医療の確保が必要とされる地域
過疎地域自立促進特別措置法
●過疎地域の自立促進を目的とした法律で、医療も支援対象に含む
●人口減少や経済的困難が顕著な地域を「過疎地域」として指定。ただし指定の際は、人口減少率や高齢化率、財政状況など各市町村の個別の状況を考慮される
注釈
[1] 人口戦略会議「令和6年・地方自治体『持続可能性』分析レポート
[2] 令和4年病床機能報告(厚生労働省)
[3] 循環器科の専門医:日本循環器学会専門医名簿に登録のある医師、腎臓病・糖尿病の専門医:日本腎臓病学科、日本糖尿病学会の専門医名簿に登録のある医師
[4] 日本の地域別将来推計人口(令和5(2023)年推計)(国立社会保障・人口問題研究所)
監修
大石 佳能子
大阪大学法学部卒、ハーバード・ビジネス・スクールMBA、マッキンゼー・アンド・カンパニー(日本、米国)のパートナーを経て、メディヴァを設立。
医療法人社団プラタナス総事務長。江崎グリコ(株)、 (株)資生堂等の非常勤取締役。一般社団法人 Medical Excellence JAPAN副理事長。
規制改革推進会議委員(医療・介護・感染症対策ワーキング・グループ座長)、厚生労働省「これからの医業経営の在り方に関する検討会」委員等の各委員を歴任。
今野 美知輝
京都大学理学部卒業後、京都大学医学部医学研究科にて脳科学を専攻。その後、経営コンサルティング業界に入り、外資系戦略ファームを経てメディヴァへ参画。クライアントの技術シーズや新規サービスを医療領域でビジネスとして成立させるためのビジネスモデル構築や事業戦略策定などを得意とする。